《新型冠状病毒肺炎诊疗方案(试行第七版)》及《新型冠状病毒肺炎重型、危重型病例诊疗方案(试行第二版)》建议根据病情需要监测:血常规、尿常规、生化指标(肝肾功能、乳酸、血糖、电解质、乳酸脱氢酶等)、心肌损伤标志物、C反应蛋白、降钙素原、凝血功能、动脉血气分析、胸部影像学等,有条件者可行细胞因子检测。
一、常规初诊检查指标
1、血常规血常规是指通过观察血细胞的数量变化及形态分布从而判断血液状况及疾病的检查。血常规检查包括有红细胞计数(RBC)、血红蛋白(Hb)、白细胞(WBC)、白细胞分类计数及血小板(PLT)等。
诊疗方案中的描述:发病早期外周血白细胞总数正常或减少,淋巴细胞计数减少;严重者外周血淋巴细胞计数进行性减少。
新冠肺炎患者临床研究数据:入院时,82.1%的患者淋巴细胞减少,36.2%的患者血小板减少。总的来说,33.7%的患者出现白细胞减少。《中国武汉地区 2019 新型冠状病毒肺炎 138 例住院患者临床特征分析》中[4]分析33 例 NCP 患者(5 例非存活者和 28 例存活者)数据的动态曲线如下:
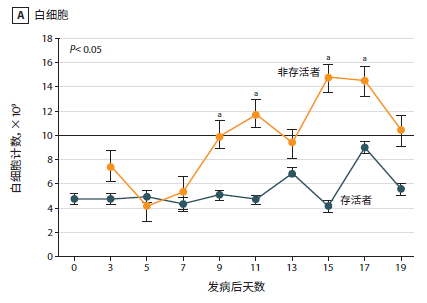 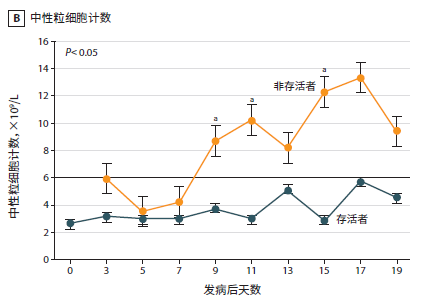 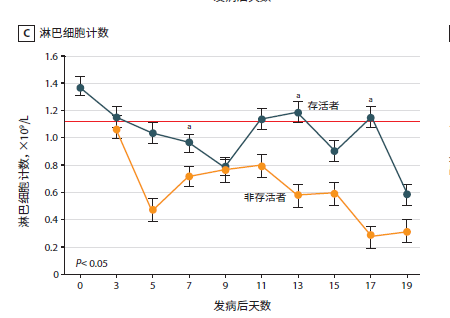 数据动态曲线(点击图片可放大)
2、C反应蛋白C反应蛋白(CRP)是机体受到微生物入侵或组织损伤等炎症性刺激时肝细胞合成的急性时相蛋白。
诊疗方案中的描述:多数患者C反应蛋白升高
新冠肺炎患者临床研究数据:多数患者C反应蛋白升高(≥10mg/L),严重患者升高更明显。非重症患者中≥10mg/L有56.4%,重症患者中≥10mg/L有81.5%,平均升高比例为60.7%[3]。
3、血清淀粉样蛋白A血清淀粉样蛋白A(SAA)是急性时相反应蛋白之一,属于高敏度脂蛋白,是载脂蛋白家族中的异质类蛋白质,在炎症发生时被高度诱导,在宿主防御中起着重要作用。
常用仪器:全自动特定蛋白分析仪
新冠肺炎患者临床研究数据:柳州市柳铁中心医院检验科研究数据:患者1月25日核酸检测结果阳性确诊为新型冠状病毒肺炎,SAA结果在感染早期即有明显升高,最高达290.3mg/L,经积极治疗后,1月31日该患者复查核酸检测结果阴性,2月1日SAA结果开始下降,并在2月4日降到正常范围。
SAA变化情况 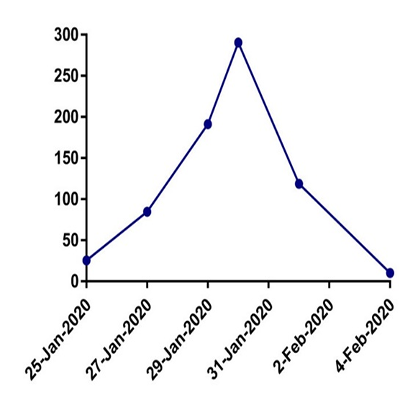 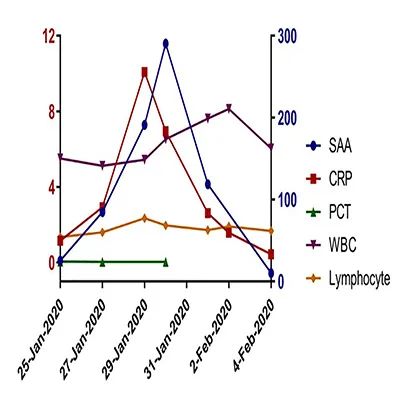 1.SAA在诊疗中的变化情况 2.SAA和其它炎症指标变化对比 (点击图片可放大)
二、根据病情需监测指标
1、凝血功能-D-二聚体
纤溶酶可分解纤维蛋白原和纤维蛋白,此酶是纤维蛋白溶解的关键酶。因此,纤维蛋白原和纤维蛋白降解产物的测定是纤维蛋白溶解增高(高纤溶状态)的标志性指标。
诊疗方案中的描述:严重者D-二聚体升高;对于一般治疗建议根据病情监测凝血功能。
新冠肺炎患者临床研究数据:非重症患者升高比例43.2%,重症患者升高比例59.6%,平均升高比例为46.4%[3]。武汉大学中南医院在JAMA上发表的138例患者研究[4]中,分析33 例 NCP 患者(5 例非存活者和 28 例存活者)数据,相较于存活患者的D-二聚体结果,死亡患者D-二聚体水平不断上升,7-9天突破正常值,且此后维持在较高水平。 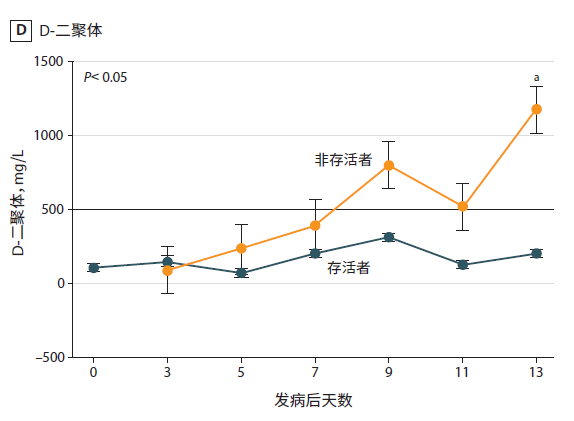 (点击图片可放大) (点击图片可放大)
2、心肌损伤标志物
肌酸激酶(CK)是一种二聚体酶,能可逆催化肌酸和三磷酸腺苷生成磷酸肌酸和二磷酸腺苷的反应,是细胞能量代谢的关键酶。
诊疗方案中的描述:部分患者乳酸脱氢酶、肌酶和肌红蛋白增高;部分危重者可见肌钙蛋白增高 新冠肺炎患者临床研究数据:医学杂志《柳叶刀》于1月24日发表的对41例患者研究中,急性心脏损伤有5例,占12%,这5例出现了肌钙蛋白I(cTnI)明显升高[6]。《柳叶刀》1月29日发表的99例患者研究中,肌红蛋白升高有15例(15%)[7]。
(部分生化肌酶升高比例见下面 3.肝功 部分)
3、肝功、肾功肝功能检查项目通常包括:谷丙转氨酶、谷草转氨酶、总蛋白、白蛋白、球蛋白、白蛋白/球蛋白以及总胆红素的检查。
肾功能检查项目主要是指血液中肌酐、尿素和尿酸三项。其中血肌酐是肾功能最主要的指标,反应肾功能工作状况。
诊疗方案中的描述:部分患者可出现肝酶增高
新冠肺炎患者临床研究数据:钟南山团队在MedRxiv预印版发表的1099例临床资料[3]中,部分生化指标数据:乳酸脱氢酶(Lactose dehydrogenase)、谷草转氨酶(Aspartate aminotransferase)、谷丙转氨酶(Alanine aminotransferase)、总胆红素(Total bilirubin)、肌酸激酶(Creatinine kinase,CK)、肌酐(Creatinine)等见下表。
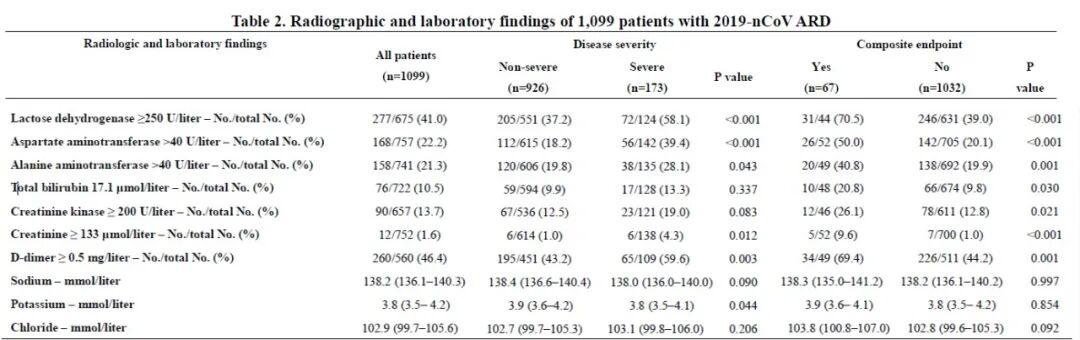 (点击图片可放大) (点击图片可放大)
武汉大学中南医院在JAMA上发表的研究[4]中,分析33 例 NCP 患者(5 例非存活者和 28 例存活者)数据,未存活患者死亡前血尿素和血肌酐水平迅速升高。 (点击图片可放大)
4、血气分析血气分析(Blood gas analysis,BG)是通过测定人体血液的H+浓度和溶解在血液中的气体(主要指CO2、O2),来了解人体呼吸功能与酸碱平衡状态的一种手段,它能直接反映肺通气和换气功能及机体的酸碱平衡状态。
诊疗方案中的描述:根据病情监测动脉血气分析,呼吸支持、机型通气患者需监测;重型患者临床分型指标之一 新冠肺炎患者临床研究数据:武汉大学中南医院在JAMA上发表的研究[4]中,重症患者PaO2下降明显,存在低氧血症。
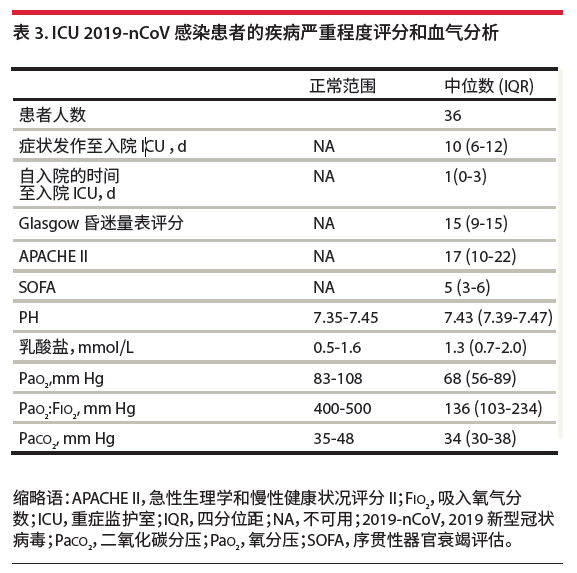 (点击图片可放大) (点击图片可放大)
5、血糖、乳酸
血糖(Glu)升高是重症患者常见的病理现象。多年来,诸多的基础和临床研究得到几乎一致的认识,就是高血糖是危重患者的独立死亡危险因素之一。
诊疗方案中的描述:重症患者组织氧合指标乳酸进行性升高 新冠肺炎患者临床研究数据:《柳叶刀》线上1月29日发表的99例患者研究中[7],血糖平均7.4mmol/L(正常参考区间3.9-6.1 mmol/L),51例(52%)患者血糖升高,仅1例患者血糖降低。
6、降钙素原降钙素原(PCT)是全身性细菌感染及脓毒症的诊断标志物,并可用于辅助鉴别细菌感染和病毒感染。
诊疗方案中的描述:多数患者降钙素原正常 新冠肺炎患者临床研究数据:《柳叶刀》于1月24日发表的对41例患者研究[6]中,多数患者入院时血清降钙素原水平正常,四名ICU患者发生继发感染,其中三名降钙素原大于0.5ng/ml。《柳叶刀》线上1月29日发表的99例患者研究[7]中,其中4例(4%)脓毒性休克;6例患者(6%)降钙素原高于正常范围。
三、病情恶化指标应警惕指标
除前述根据病情应监测的项目外,还有以下指标变化应警惕病情变化:
1、细胞因子细胞因子(Cytokine, Ck)由免疫细胞(如单核、巨噬细胞、T细胞、B细胞、NK细胞等)和某些非免疫细胞(内皮细胞、表皮细胞、纤维母细胞等)经刺激而合成、分泌的一类具有广泛生物学活性的小分子蛋白质。
诊疗方案中的描述:重型、危重型患者常有炎症因子升高;有条件者可行细胞因子检测 新冠肺炎患者临床研究数据:《柳叶刀》于1月24日发表的对41例患者研究[6]中,对比了NCP(新冠肺炎)患者中的ICU患者(n=13),非ICU患者(n=28),以及健康人(n=4)的细胞因子浓度,各类细胞因子在ICU组升高明显高于非ICU组,并且都高于健康对照组。
2、白细胞介素-6白介素6(IL-6)是一种细胞因子,在人体急性炎症反应链中处于中心地位,诱导产生CRP和PCT等多种主要炎症因子。
诊疗方案中的描述:重型、危重型患者常有炎症因子升高;有条件者可行细胞因子检测。对于双肺广泛病变者及重型患者,且实验室检测IL-6水平升高者,可试用托珠单抗治疗。
新冠肺炎患者临床研究数据:《柳叶刀》1月29日发表的99例患者研究[7]中,有超过半数(52%)的患者IL-6升高。一些重症的患者体内产生了严重的细胞因子风暴,其中体内IL-6甚至达到了413.6pg/mL[8]。
3、淋巴细胞亚群外周血淋巴细胞根据生物学功能和细胞表面抗原表达分为3个群:T淋巴细胞(CD3+)、B淋巴细胞(CD19+)和NK淋巴细胞。
诊疗方案中的描述:以下指标变化应警惕病情变化:外周血淋巴细胞计数进行性降低;淋巴细胞中B淋巴细胞明显降低,CD4及CD8 T细胞不断下降。
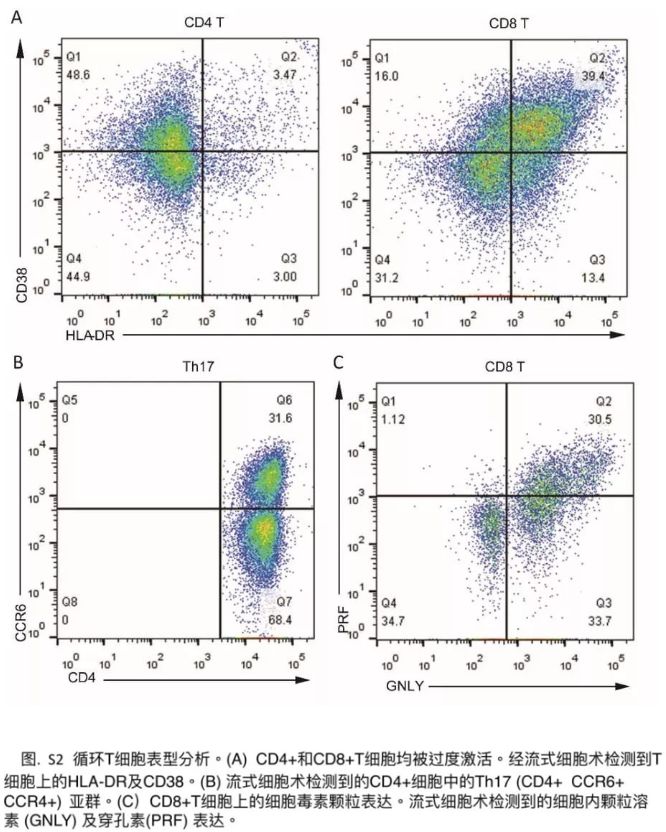
新冠肺炎患者临床研究数据:《柳叶刀》2月17日发表首例对新冠肺炎死亡患者病理解剖的分析报告[9]中,外周血流式细胞术分析发现,外周血CD4+和CD8+细胞的数量大大减少,而它们的状态却被过度激活。CD4+T细胞中具有高度促炎效应的CCR4+ CCR6+ Th17细胞增加。此外,发现 CD8+T细胞有高浓度的细胞毒性颗粒,其中31.6%的细胞为穿孔素阳性,64.2%细胞为颗粒溶素阳性,30.5%细胞为颗粒溶素和穿孔素双阳性(附录p3)。我们的结果表明,以Th17的增加和CD8+T细胞的高细胞毒性为表现的T细胞过度活化,能够部分地解释该患者的严重免疫损伤。
四、临床确诊指标
1、病毒核酸检测所有生物除朊病毒外都含有核酸,核酸包括脱氧核糖核酸(DNA)和核糖核酸(RNA),新型冠状病毒是一种RNA病毒。
诊疗方案中的描述:采用RT-PCR或/和NGS方法在鼻咽拭子、痰和其他下呼吸递分泌物、血液、粪便等标本中可检测出新型冠状病毒核酸。检测下呼吸道标本(痰或气道抽取物)更加准确。 新冠肺炎患者临床研究数据:中国医学科学院院长王辰院士2月5日接受央视采访时曾表示,“这个病有个特点,并不是所有患病者都能检测出核酸阳性。对于真是这个病的病人,也不过只有30%-50%的阳性率。”
2、病毒基因测序病原宏基因组测序(mNGS)是目前临床上针对病原最常用的基因测序方法,是一种基于二代测序技术的无需培养、无偏好性的病原检测技术,可一次性完成细菌、真菌、病毒和寄生虫等多种病原体检测。
诊疗方案中的描述:病原学确诊证据之一:病毒基因测序,与已知的新型冠状病毒高度同源。 新冠肺炎患者临床研究数据:2020年1月10日,公开了2019冠状病毒基因组。
经数据分析,2019-nCoV与2003年爆发的SARS病毒基因组序列相似度为80%,与2017年2月从国内的蝙蝠中采集到的Bat SARS-like coronavirus isolate bat-SL-CoVZC45基因组序列相似性最高,相似度为88%。对2019-nCoV病毒株的基因组变异分析为追溯病毒来源、追踪病毒株变异路径、防控新型冠状病毒引发的疫情、治疗病毒性肺炎提供重要的数据基础与决策支持。
3、病毒抗体检测IgM、IgG是机体对于病毒免疫应答的关键组成部分,临床上血清IgM、IgG抗体检测是病毒感染非常必要的、常规的实验室检查手段,比如乙肝病毒、丙肝病毒等,都是通过检测病毒刺激机体后产生的血清抗体来辅助诊断。
诊疗方案中的描述:血清学检查:新型冠状病毒特异性IgM抗体多在发病3-5天后开始出现阳性,IgG抗体滴度恢复期较急性期有4倍及以上增高。
【参考文献】 1. 《新型冠状病毒肺炎诊疗方案(试行第七版)》 2. 《新型冠状病毒肺炎重型、危重型病例诊疗方案(试行第二版)》 3. Guan W, Ni Z, Hu Y, et al. Clinical characteristics of 2019 novel coronavirus infection china. MedRxiv preprint, 2020,2,6. 4. Wang D, Hu B, Hu C, et al. Clinical Characteristics of 138 Hospitalized Patients With 2019 Novel Coronavirus–Infected Pneumonia in Wuhan, China. JAMA, Online February 7, 2020. 5. 新型冠状病毒肺炎相关静脉血栓栓塞症防治建议(试行). 中华医学杂志, 2020,100(00) : E007-E007. 6. Huang C, Wang Y, Li X,et al. Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China. Lancet. 2020 Jan 24. 7. Chen N, Zhou M, Dong X, et al.Epidemiological and clinical characteristics of 99 cases of 2019 novel coronavirus pneumonia in Wuhan, China: a descriptive study. Lancet 2020, 395: 507–13. 8. Fang Y, Zhang H, Xu Y, et al. CT Manifestations of Two Cases of 2019 Novel Coronavirus(2019-nCoV) Pneumonia. 2020 Feb 7. 9. Xu Z, Shi L, Wang Y, et al. Pathological findings of COVID-19 associated with acute respiratory distress syndrome. Lancet. 2020 Feb 17. 10. 陶悦、傅启华、莫茜等. 病原宏基因组测序在新型冠状病毒检测中的应用与挑战. 中华检验医学杂志, 2020,43:网络预发表. ------------------------------------------------------------------------------
End
1500人QQ大群,欢迎加入 1号QQ群:140978441 2号QQ群:951835987
IVD原料世界--微信公众号
|  |1号QQ群:140978441|2号QQ群:951835987|Archiver|手机版|IVD原料论坛-抗体世界旗下的论坛
|1号QQ群:140978441|2号QQ群:951835987|Archiver|手机版|IVD原料论坛-抗体世界旗下的论坛